El Parkinson: la 2ª enfermedad neurodegenerativa
Este artículo publicado en microbacterium, es de marzo, y tratamos este tema que podéis ver en su versión original.
https://microbacterium.es/el-parkinson-la-2a-enfermedad-neurodegenerativa
En las próximas líneas vamos descubrir juntos las bases moleculares y celulares de la enfermedad de Parkinson. Esta enfermedad neurodegenerativa afecta a más de 160.000 personas en España y a más de 7 millones en el mundo. Es conocida por ser una enfermedad que afecta especialmente a personas mayores, y que sin duda debemos investigar más aún para llegar a un tratamiento más eficiente.
Antes de que leáis este post os recomendamos uno de nuestros artículos para que os introduzcáis en el concepto de esta dolencia o la enfermedad neurodegenerativa.
Introducción al Parkinson
Como ya comentamos con anterioridad en este mismo espacio, esta enfermedad es un trastorno neurodegenerativo complejo que afecta al sistema nervioso de manera crónica y progresiva, además de tener una presentación muy variada en sus síntomas, que veremos posteriormente. Uno de los síntomas más conocido es el temblor, por lo que esta dolencia se clasifica dentro de un grupo de enfermedades que se denominan Trastornos del Movimiento (que incluye también a la enfermedad de Huntington).
Su nombre viene de James Parkinson, el doctor que la describió por primera vez en 1817 en su trabajo Un ensayo sobre la parálisis agitante (An essay on the shaking palsy). En 1997 la Organización Mundial de la Salud (OMS) estableció el 11 de abril como el día en que se celebraría el Día mundial del Parkinson.
Los principales factores de riesgo para la enfermedad son, según se ha estudiado hasta el momento, una combinación de factores genéticos, medioambientales y los derivados del propio envejecimiento del organismo. Este último factor de riesgo, la edad, supone cada vez más un reto de salud pública.
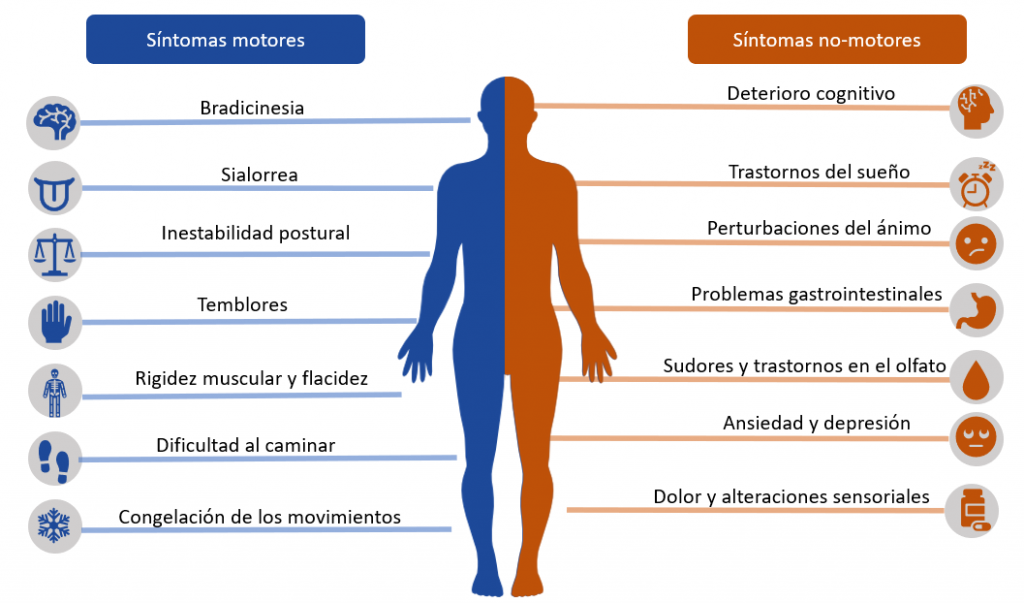
Los síntomas más comunes de dicha enfermedad son:
- La lentitud de movimientos.
- El temblor en reposo como movimiento involuntario.
- Rigidez muscular.
- Inestabilidad postural. Contracciones musculares que provocan una postura poco usual.
Lo más habitual es encontrar a personas mayores, como ya hemos comentado, pero también a personas menores de 50 años, con esta dolencia. En estos últimos casos se habla de enfermedad de Parkinson de inicio temprano (EPIT), siendo los síntomas motores y no motores distintos a los de la enfermedad que aparece en otras edades. Asimismo, hay alteraciones o síntomas del Parkinson, en los que debemos profundizar un poco más.
En efecto, y antes de terminar esta introducción, en nuestro artículo anterior se afirma que una enfermedad neurodegenerativa afecta al sistema nervioso, de forma gradual y degenerativa, limitando la realización de las tareas más sencillas por parte del centro neurálgico.
Actualmente, esta dolencia es la segunda enfermedad neurodegenerativa con mayor incidencia y prevalencia entre la población solo por detrás del Alzheimer.
Otras alteraciones o síntomas
Las alteraciones cognitivas, como los problemas de memoria, son menos comunes y aparecen más tarde, concretamente en la tercera edad, asociadas a demencias y un mayor deterioro cognitivo, además de desencadenar alteraciones como depresión, dolor y alteraciones en la función del sistema nervioso autónomo.
Causas de la enfermedad
En el caso de esta afección, su gravedad aumenta con el tiempo debido a la destrucción progresiva, por causas que todavía se desconocen, de unas neuronas pigmentadas de la sustancia negra y un elemento importante del sistema de los conocidos ganglios basales, dos regiones del cerebro implicadas en muchos de los síntomas.
La importancia de estas regiones, en el caso del sistema nervioso, es que se encargan del movimiento a grandes y a pequeños rasgos, o lo que los especialistas suelen llamar motricidad gruesa (mover las extremidades, por ej: caminar) y motricidad fina (mover los dedos para coger un objeto, por ej: sujetar un lápiz).
Uno de los factores fundamentales de la neurodegeneración es la edad o envejecimiento, que se encuentra asociada con los procesos de oxidación, que también podéis tratar con mayor profundidad en otro de nuestros artículos. Debido al paso del tiempo, y a las sucesivas mitosis o divisiones que sufren nuestras células, aparece una degeneración progresiva y/o la muerte de las neuronas en el cerebro.
Por otro lado, este proceso, que puede ser normal y natural, involucra a las células fundamentales del tejido nervioso y a sus componentes internos, que son los que pierden efectividad en la conducción de información en el cerebro, con la consecuente disminución de las funciones cognitivas (toma de decisiones, equilibrio, movimientos, etc.). Esa neurodegeneración progresiva es la que va produciendo los síntomas motores característicos a nivel celular y molecular.
El Parkinson a nivel celular
A nivel celular, se han observado muchos cambios en el cerebro de las personas con esta enfermedad , aunque todavía a día de hoy, no resulta claro el porqué de estos cambios. Entre estas alteraciones se incluye la presencia de cuerpos de Lewy. Estos son masas de sustancias acumuladas en las neuronas, cuyo contenido aún se investiga. Actualmente, se investiga especialmente la alfa-sinucleína que se encuentra dentro de los cuerpos de Lewy, una proteína natural y generalizada, que parece que puede tener la clave de la acumulación celular.
Cabe destacar que al profundizar a nivel celular, las neuronas son células especializadas en la comunicación de señales que envían de unas a otras a través de unas moléculas denominadas neurotransmisores. Precisamente en el siguiente apartado, vamos a hablar de la importancia de estás moléculas, los neurotransmisores, que son como el mensaje de whattsap o SMS con el que se comunican las neuronas y, por tanto, nuestro cerebro. Esta información es la clave para tratar determinar las causas de esta afección.
El papel de los neurotransmisores
En el cerebro de los animales, incluido el Homo sapiens sapiens u hombre actual, se encuentran diversas señales químicas denominadas neurotransmisores. Como nos explicaron en la maravillosa serie de ‘Érase una vez el cuerpo humano’, estos se encargan de transportar mensajes entre las células a la velocidad de la luz, como si fuera el mismísimo Halcón milenario de Han Solo, en Star Wars. Dichos neurotransmisores son los que se encargan de provocar respuestas en los distintos tejidos del organismo. Es el caso de la dopamina, que es el neurotransmisor implicado en esta enfermedad neurodegenerativa.
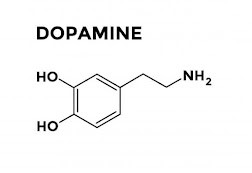
La dopamina (ver Figura 3) tiene muchas funciones en el cerebro, entre las cuales se encuentran la regulación del comportamiento, la cognición, la actividad motora, sistemas de recompensa, la regulación de la producción de leche, el sueño, el humor, la atención y el aprendizaje. Las neuronas dopaminérgicas son las neuronas cuyo neurotransmisor primario es la dopamina.
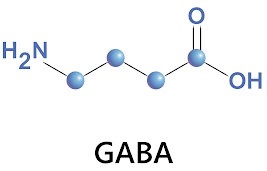
Generalmente, la dopamina (ver Figura 3) como neurotransmisor es excitador o inhibidor según las regiones cerebrales sobre las que actúe, mientras que otros neurotransmisores como el GABA o ácido gamma-aminobutírico (ver Figura 4), es un neurotransmisor inhibitorio; y el glutamato (ver Figura 5) es un neurotransmisor excitatorio que se encuentra, casi siempre, contrapuesto al GABA.
La neuroquímica y neuroanatomía
De manera sencilla y fácil, se podría decir que la muerte de neuronas dopaminérgicas en diversos núcleos cerebrales conlleva las manifestaciones patológicas asociadas a esta enfermedad tales como: cambios degenerativos, la despigmentación en la sustancia negra y la aparición de inclusiones intracelulares en las neuronas dopaminérgicas denominadas cuerpos de Lewy (que ya hemos comentado y en los que profundizaremos a continuación).
Normalmente, la dopamina ejerce un efecto inhibitorio sobre las neuronas GABAérgicas con receptores de dopamina de tipo D2 (vía indirecta) y un efecto excitatorio en las neuronas con receptores dopaminérgicos de tipo D1 (vía directa).
Estas complejas vías conllevan un desequilibrio en las comunicaciones neuronales provocando procesos de hiperactividad e hipoactividad en otros neurotransmisores como el glutamato o el GABA que se encuentran en la vía tálamo-cortical (Figura 7), la cual se relaciona con síntomas como la rigidez, la lentitud de movimientos, etc. No obstante, si alguien quiere profundizar aún más le recomiendo que lea el siguiente artículo, donde aparece un esquema e información más detallada en este tema. (ver Figura 8 y 9).
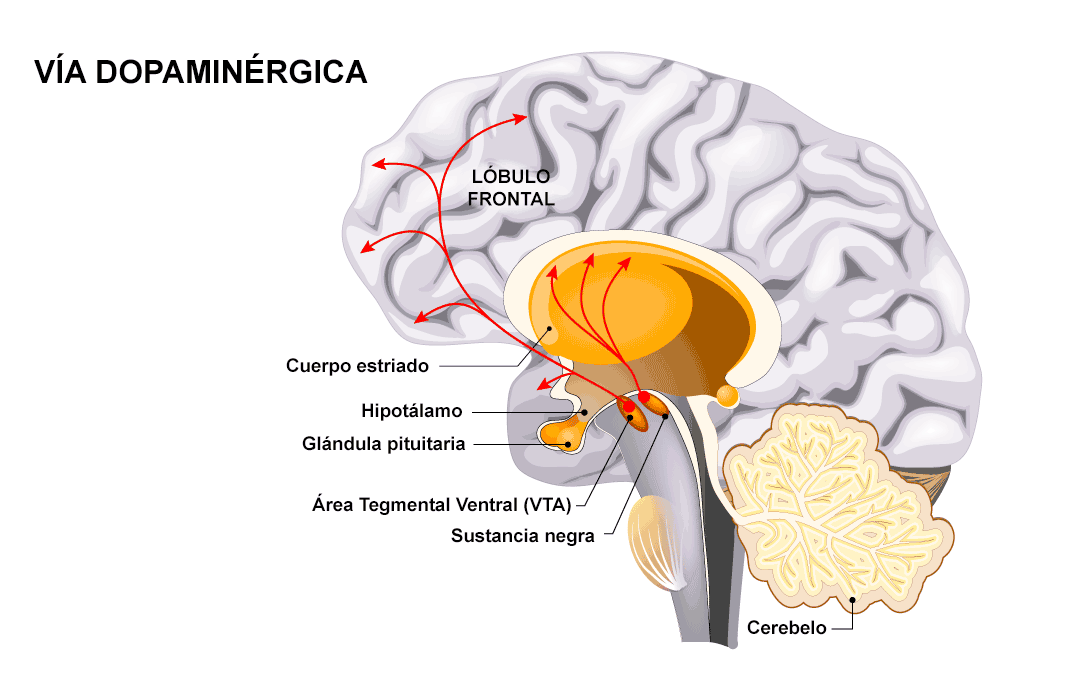
Figura 7. Circuito de la vía dopaminérgica asociada al parkinson. Imagen extraída de: https://www.fisioterapia-online.com/enfermedad-parkinson-que-es-causas-sintomas-diagnostico-tratamiento
La aparición de los síntomas parkinsonianos no ocurre hasta que se ha perdido aproximadamente un 80 % de las neuronas en el sistema nervioso (el conteo celular no supera las 100 mil). El resto de las neuronas no afectadas presentan mecanismos de plasticidad neuronal, produciendo un aumento en la cantidad de dopamina, así como el desarrollo de hipersensibilidad de sus receptores dopaminérgicos. Estas adaptaciones explican la progresión del Parkinson, retrasando la aparición de los síntomas de la enfermedad gracias a esta plasticidad cerebral.
Según ciertos estudios, las lesiones de evolución rápida, tales como las producidas por neurotoxinas, también producen síntomas parkinsonianos. Se ha postulado que algún intruso de tipo tóxico o vírico podría acelerar la degeneración progresiva neuronal, entre ellos los que hemos mencionado desde el comienzo los cuerpos de Lewy, que ahora veremos en detalle.
Estudiando los cuerpos de Lewy
Estudios anatomopatológicos de cerebros de pacientes post mortem que han padecido Parkinson han revelado la presencia, ya mencionada, de unas inclusiones eosinofílicas, denominadas cuerpos de Lewy, que contienen proteínas como la ubiquitina y la alfa sinucleína. Además, ambas son proteínas que se acumulan formando “agresomas”, los cuales promueven el estrés oxidativo y la apoptosis o muerte celular programada de la célula.
Cabe destacar que estos agregados no son exclusivos de esta dolencia, y pueden observarse en pacientes con enfermedad de Alzheimer, síndrome de Hallervorden-Spatz e, incluso, en sujetos sin enfermedades neurológicas. En efecto, la presencia de los cuerpos de Lewy, disminuye las neuronas dopaminérgicas y la acción de la enzima tirosina hidroxilasa (60-88 %) en estas mismas neuronas, ya que es la enzima que se encarga de comenzar la ruta de síntesis de la dopamina y el resto de catecolaminas (norepinefrina o noradrenalina y epinefrina o adrenalina). Por tanto, este hecho podría ayudarnos a entender qué sucede en las enfermedades neurodegenerativas y por qué diversos estudios se centran en ellos.
Conclusión
Actualmente, los últimos avances en el tratamiento de esta enfermedad buscan una explicación y tratamiento más eficiente, a medida que se conoce el proceso o las causas de por qué se produce. No obstante, parecen alentadores los descubrimientos en biología celular y molecular, como los cuerpos de Lewy, que seguramente en el futuro, nos ayuden con esta enfermedad neurodegenerativa y otras muchas.
Artículo editado por Alejandro Tejada Arranz
Bibliografía
- Federación Española de Parkinson (2021) URL: https://www.esparkinson.es/espacio-parkinson/conocer-la-enfermedad/
- Real Academia Española y Asociación de Academias de la Lengua Española (2014). Parkinson. Diccionario de la lengua española (23.ª edición). Madrid: Espasa. ISBN 978-84-670-4189-7.
- Meder, David; Herz, Damian Marc; Rowe, James Benedict; Lehéricy, Stéphane; Siebner, Hartwig Roman. 2018. «The role of dopamine in the brain – lessons learned from Parkinson’s disease». NeuroImage. Elsevier Inc. doi:10.1016/j.neuroimage.2018.11.021.
- Weil, Rimona S.; Lashley, Tammaryn L.; Bras, Jose; Schrag, Anette E.; Schott, Jonathan M. 2017. «Current concepts and controversies in the pathogenesis of Parkinson’s disease dementia and Dementia with Lewy Bodies». F1000Res 6: 1604. PMID 28928962. doi:10.12688/f1000research.11725.1.
- Rousseaux, Maxime W. C.; Shulman, Joshua M.; Jankovic, Joseph. 2017). «Progress toward an integrated understanding of Parkinson’s disease». F1000Res 6: 1121. PMID 28751973. doi:10.12688/f1000research.11820.1.
- Han, Ji Won; Ahn, Yebin D.; Kim, Won-Seok; Shin, Cheol Min; Jeon, Seong Jin; Song, Yoo Sung. 2018. «Psychiatric Manifestation in Patients with Parkinson’s Disease». J Korean Med Sci 33 (47): e300. PMC 6236081. PMID 30450025. doi:10.3346/jkms.2018.33.e300.
- Rizek, Philippe; Kumar, Niraj; Jog, Mandar S. 2016. «An update on the diagnosis and treatment of Parkinson disease». CMAJ 188 (16): 1157 1165. PMC 5088077. PMID 27221269. doi:10.1503/cmaj.151179.
- Hirsch, L.; Jette, N.; Frolkis, A.; Steeves, T.; Pringsheim, T. 2016. «The Incidence of Parkinson’s Disease: A Systematic Review and Meta-Analysis». Neuroepidemiology 46 (4): 292-300. doi:10.1159/000445751.
- Rodríguez-Violante, Mayela; Cervantes-Arriaga, Amin; Fahn, Stanley; Tolosa, Eduardo. 2017. «Two-hundred Years Later: Is Parkinson’s Disease a Single Defined Entity. Rev Inves Clin 69: 308-313. doi:10.24875/RIC.17002291.
- Titova, Nataliya; Padmakumar, C.; Lewis, Simon J. G.; Chaudhuri, K. Ray. 2016. «Parkinson’s: a syndrome rather than a disease?» . J Neural Transm 124 (8): 907-914. PMID 28028643. doi:10.1007/s00702-016-1667-6.
- Gatto, Nicole M.; Cockburn, Myles; Brondstein, Jeff; Manthripragada, Angelika D.; Ritz, Beate 2009. «Well-Water Consumption and Parkinson’s Disease in Rural California». Environmental Health Perspectives (en inglés) 117 (12): 1912-1918.
- Blesa, J., Trigo-Damas, I., Quiroga-Varela, A., Jackson-Lewis, V. R. 2015). «Oxidative stress and Parkinson’s disease». Front Neuroanat 9: 91. PMC 4495335. PMID 26217195. doi:10.3389/fnana.2015.00091.
- Gatto, Nicole M.; Cockburn, Myles; Brondstein, Jeff; Manthripragada, Angelika D.; Ritz, Beate (diciembre de 2009). «Well-Water Consumption and Parkinson’s Disease in Rural California». Environmental Health Perspectives (en inglés) 117 (12): 1912-1918.
- Blesa, J., Trigo-Damas, I., Quiroga-Varela, A., Jackson-Lewis, V. R. (8 de julio de 2015). «Oxidative stress and Parkinson’s disease». Front Neuroanat (Revisión) 9: 91. PMC 4495335. PMID 26217195. doi:10.3389/fnana.2015.00091.
- Gan-Or, Z., Dion, P. A., Rouleau, G. A. 2015. «Genetic perspective on the role of the autophagy-lysosome pathway in Parkinson disease». Autophagy 11 (9): 1443-57. PMID 26207393. doi:10.1080/15548627.2015.1067364.
- Campbell AW. 2014. «Autoimmunity and the gut». Autoimmune Dis: 152428. PMC 4036413. PMID 24900918. doi:10.1155/2014/152428.
- Mayer EA, Tillisch K, Gupta A. 2015). «Gut/brain axis and the microbiota». J Clin Invest 125 (3): 926-38. PMC 4362231. PMID 25689247. doi:10.1172/JCI76304.
- Chin-Chan, M., Navarro-Yepes, J., Quintanilla-Vega, B. 2015. «Environmental pollutants as risk factors for neurodegenerative disorders: Alzheimer and Parkinson disease». Front Cell Neurosci 9: 124. PMC 4392704. PMID 25914621. doi:10.3389/fncel.2015.00124.
- Meza, Mónica Navarro; Ceballos, Juan Luis Orozco. 2015. Cuidado y alimentación en la neurodegeneración, Alzheimer y Parkinson: Información básica. Editorial Universitaria – Universidad de Guadalajara. ISBN 978-607-742-180-1.
- Martin Winkelheide 2018. «Parkinson – Neue Entwicklungen bei Diagnose und Therapie». dradio.de (Deutschlandfunk). Emisión Sprechstunde; entrevista con Wolfgang H. Oertel, Klinik für Neurologie der Philipps-Universität Marburg.
- Professor Peter Brown. 2013. «New therapy uses electricity to cancel out Parkinson tremors».
- Chung, C. L., Mak, M. K. 2016. «Effect of Repetitive Transcranial Magnetic Stimulation on Physical Function and Motor Signs in Parkinson’s Disease: A Systematic Review and Meta-Analysis». Brain Stimul 9 (4): 475-87. PMID 27117282. doi:10.1016/j.brs.2016.03.017.
- The National Collaborating Centre for Chronic Conditions, ed. 2006. «Surgery for Parkinson’s disease». Parkinson’s Disease. London: Royal College of Physicians: 101-11 pp. ISBN 1-86016-283-5.
- Bronstein JM, Tagliati M, Alterman RL et al. 2011. «Deep brain stimulation for Parkinson disease: an expert consensus and review of key issues». Arch. Neurol. 68 (2): 165. doi:10.1001/archneurol.2010.260. PMID 20937936.
- Quik M., Pérez X.A. y Bordia T. 2012. “Nicotine as a potential neuroprotective agent for Parkinson’s disease”,Mov Disord 27 (8): 947-957. doi: 10.1002/mds.25028. PMCID: PMC3685410.
- Adams, Hieab H H; Hibar, Derrek P; Chouraki, Vincent; Stein, Jason L.; Nyquist, Paul A.; Rentería, Miguel E.; Trompet, Stella; Arias-Vasquez, Alejandro et al.. «Novel genetic loci underlying human intracranial volume identified through genome-wide association». Nature Neuroscience 19 (12): 1569-1582. doi:10.1038/nn.4398. PMID 27694991.
- Obeso JA, Rodriguez-Oroz MC, Goetz CG, Marin C, Kordower JH, Rodriguez M, Hirsch EC, Farrer M, Schapira AH, Halliday G (Junio de 2010). «Missing pieces in the Parkinson’s disease puzzle». Nature Medicine16 (6): 653-61. doi:10.1038/nm.2165. PMID 20495568.
Gracias por leer. Que la ciencia y la fuerza os acompañe.



.jpg)


Comentarios